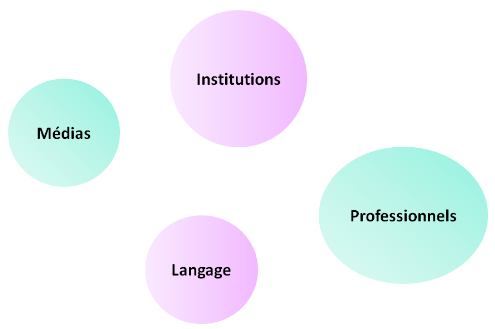
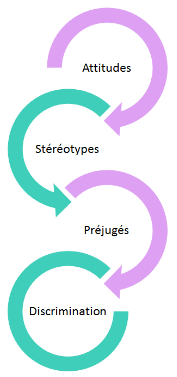
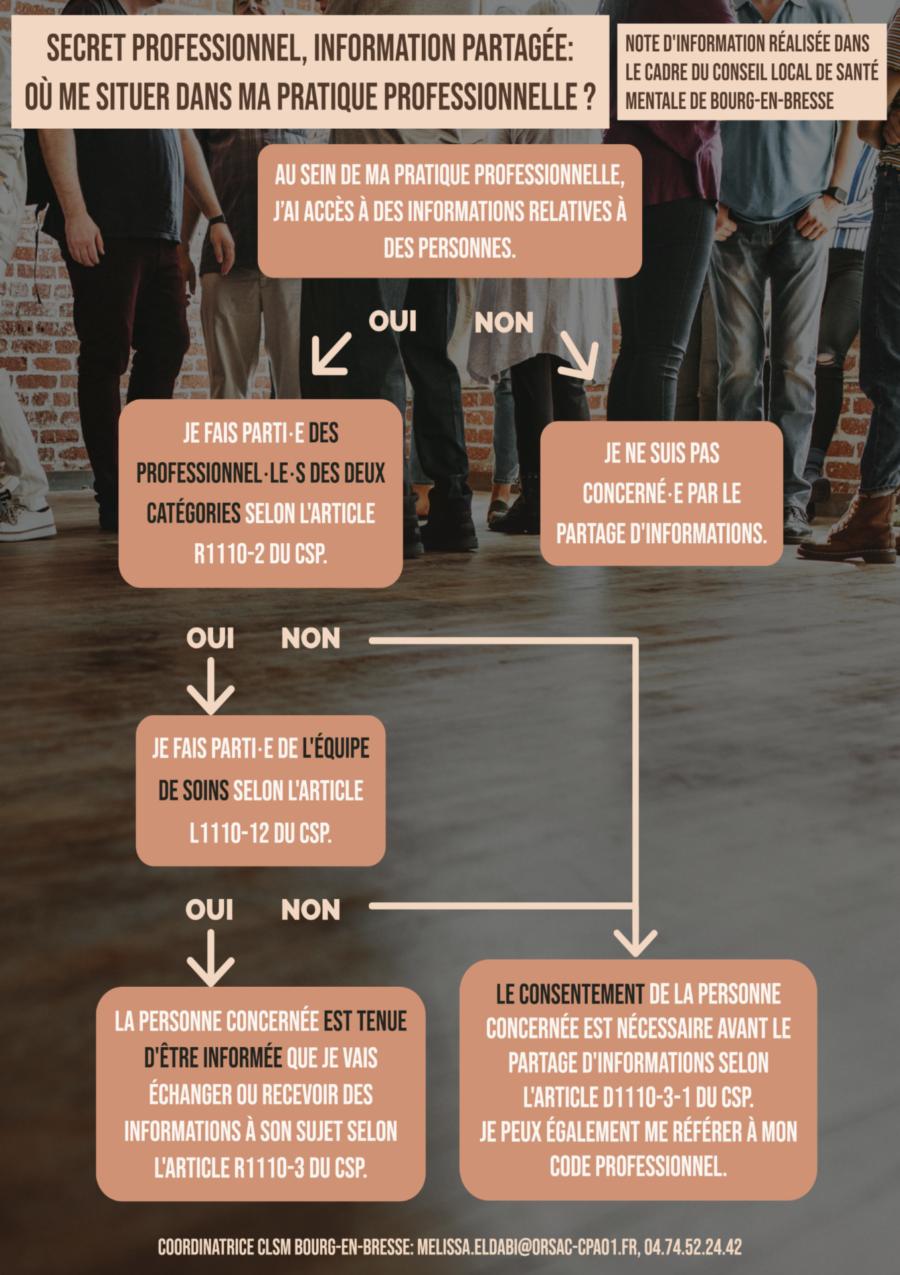
“Les professionnels susceptibles d’échanger ou de partager des informations relatives à la même personne prise en charge appartiennent aux deux catégories suivantes :
1° Les professionnels de santé mentionnés à la quatrième partie du présent code (dont les médecins, les pharmacien⋅ne⋅s, les infirmier⋅e⋅s, les masseur⋅euse⋅s kinésithérapeutes…), quel que soit leur mode d’exercice ;
2° Les professionnels relevant des sous-catégories suivantes :
a) Assistants de service social mentionnés à l’article L411-1 du code de l’action sociale et des familles ;
b) Ostéopathes, chiropracteurs, psychologues et psychothérapeutes non professionnels de santé par ailleurs, aides médico-psychologiques et accompagnants éducatifs et sociaux ;
c) Assistants maternels et assistants familiaux mentionnés au titre II du livre IV du code de l’action sociale et des familles ;
d) Educateurs et aides familiaux, personnels pédagogiques occasionnels des accueils collectifs de mineurs, permanents des lieux de vie mentionnés au titre III du livre IV du même code ;
e) Particuliers accueillant des personnes âgées ou handicapées mentionnés au titre IV du livre IV du même code ;
f) Mandataires judiciaires à la protection des majeurs et délégués aux prestations familiales mentionnés au titre VII du livre IV du même code ;
g) Non-professionnels de santé salariés des établissements et services et lieux de vie et d’accueil mentionnés aux articles L312-1, L321-1 et L322-1 du même code, ou y exerçant à titre libéral en vertu d’une convention ;
h) (Abrogé) ;
i) Non-professionnels de santé membres de l’équipe médico-sociale compétente pour l’instruction des demandes d’allocation personnalisée d’autonomie mentionnée aux articles L232-3 et L232-6 du même code, ou contribuant à cette instruction en vertu d’une convention.
j) Personnels des dispositifs d’appui à la coordination des parcours de santé complexes mentionnés à l’article L6327-1, des dispositifs spécifiques régionaux mentionnés à l’article L6327-6 et des dispositifs d’appui mentionnés au II de l’article 23 de la loi n° 2019-774 du 24 juillet 2019 relative à l’organisation et à la transformation du système de santé intervenant dans le cadre de leur mission de coordination du parcours de santé de la personne concernée et spécialement habilités par les représentants légaux de ces dispositifs ;
k) Etudiants en troisième cycle mentionnés aux articles R6153-1, R6153-2 et R6153-93 du présent code.
 Projet Les Transformations en chemin – copyright Emmeline Beaussier – Culture NoMad CPA 2012
Projet Les Transformations en chemin – copyright Emmeline Beaussier – Culture NoMad CPA 2012
 Projet CARNET DE VOYAGE IMMOBILE – Copyright Pablito Zago – Culture Nomad CPA 2019
Projet CARNET DE VOYAGE IMMOBILE – Copyright Pablito Zago – Culture Nomad CPA 2019
 Copyright Pablito Zago pour plaquette Culture NoMad CPA 2019
Copyright Pablito Zago pour plaquette Culture NoMad CPA 2019